 |
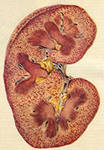
Клініка гострого гломерулонефриту |
Гострий гломерулонефрит розвивається в більшості випадків через кілька днів після перенесеного інфекційного захворювання. Цей прихований (латентний) період триває 5 - 20 днів.
Разом з тим можливі випадки розвитку захворювання безпосередньо після перенесеного інфекційного процесу або на тлі його (интраинфекционное початок). Самий короткий латентний період спостерігається зазвичай після охолодження, травми та вакцинації.
Гострий гломерулонефрит проявляється безліччю клінічних симптомів як ниркового, так і внепочечного характеру. Поєднання їх, вираженість і тривалість можуть бути найрізноманітнішими. В перебігу захворювання умовно розрізняють початковий період та період розпалу хвороби (до чотирьох тижнів), зворотного розвитку процесу і клінічного одужання (2 - 3 місяці) чи переходу в хронічний гломерулонефрит.
Початковий період
Початковий період гломерулонефриту проявляється симптомами загальної інтоксикації. Порушується загальний стан, з'являються слабкість, підвищена стомлюваність, знижується апетит, нерідко підвищується температура тіла, зменшується діурез. Вранці можна відзначити блідість, пастозність або набряк обличчя, кінцівок. Іноді діти пред'являють скарги на головний біль, нудоту, блювоту і звертають увагу на зміну кольору сечі. Сеча може придбати колір м'ясних помиїв (у разі макрогематурії) або бути коричневим (перехід гемоглобіну е гематин). У дітей дошкільного віку часто спостерігаються больові відчуття в поперековій області, явища дизурії; у дітей більш старшого віку можуть переважати симптоми ураження серцево-судинної, нервової та інших систем, а також поступовий початок і розвиток хвороби без набрякового синдрому.
Зрідка в початковому періоді відзначаються симптоми ниркової еклампсії: різкий головний біль, блювання, потьмарення свідомості, судоми і короткочасна втрата свідомості.
Часто початковий період гострого гломерулонефриту протікає поступово і малопомітно. Останнім часом збільшилася частота моносимптомных випадків захворювання - безотечной і ангипертензивной форм. У таких випадках захворювання протікає прихованої поступово прогресує, початок його проходить непоміченим дитиною, батьками і лікарем. Прогноз у таких випадках із-за пізнього виявлення часто несприятливий. В останні роки значно частіше зустрічаються хворі з легким перебігом гломерулонефриту.
Період розпалу
Період розпалу гострого гломерулонефриту характеризується розвитком симптоматики початкового періоду.
Набряковий синдром - один з частих і ранніх проявів гострого гломерулонефриту. Його вираженість залежить від клінічного варіанту захворювання. Масивна набряклість тіла з наявністю рідини в серозних порожнинах характерна для нефротических варіантів захворювання, пастозність тканин частіше спостерігається при гломерулонефриті з нефритическим або ізольованим сечовим синдромом. Набряк виникає в перші дні захворювання, легко визначається в області щиколотки, передньовнутрішній поверхні великогомілкової кісток. До 3 - 4-го дня при нефротических формах захворювання набряк досягає значних розмірів, а іноді до цього часу з'являється рідина в плевральній, черевній та перикардіальній порожнинах. Набрякла рідина багата білком (1 - 2 %). Розсмоктування її відбувається поступово і при гладкому перебігу захворювання закінчується на 2 - 3-му тижні захворювання.
У розвитку набряку беруть участь ниркові і внепочечные фактори. Першопричиною набряку вважається ураження клубочків ниркових тілець, що призводить до зменшення фільтрації, затримці натрію і води в організмі. Крім цього, відзначається підвищена реабсорбція натрію в ниркових канальцях, зумовлена рефлекторною гіперпродукцією альдостерону. Накопичення натрію в організмі сприяє підвищення осмотичного тиску і є причиною гіпокаліємії. У патогенезі набряку надають значення зменшення впливу натрийэкскретирующего гормону на ниркові канальці, підвищення чутливості канальців до гормонів, регулює реабсорбцію натрію, і підвищення проникності стінок капілярів для рідини і білка. Підвищена проникність стінки судин - наслідок деполімеризації міжклітинних білково-мукополисахаридных комплексів, обумовленої гиалуронидазой.
Синдром ураження серцево-судинної системи. Одним із основних симптомів є підвищення артеріального тиску, яке перевищує вікові норми в середньому на 2,7 - 4,0 кПа. Тривалість гіпертензивного синдрому 10 - 14 днів від початку хвороби. Зниження систолічного і діастолічного тиску до нормального рівня зазвичай супроводжує поліпшення загального стану, зникнення набряків та зменшення протеїнурії. Рецидиви артеріальної гіпертензії спостерігаються рідко і пов'язані, як правило, з нашаруванням інтеркурентних захворювань. Патогенез артеріальної гіпертензії складний. В її розвитку основне значення надається затримці натрію і води, збільшення об'єму циркулюючої крові і ударного об'єму серця (Е. М. Тареєв, 1958). Роль системи ренін - ангіотензин в розвитку артеріальної гіпертензії дискутується, однак не відкидається. Ренін у підвищених кількостях продукується эпителиоидными клітинами юкстагломерулярного комплексу. У плазмі крові він діє на білки (а2-глобуліни), в результаті чого утворюється поліпептид - гіпертензії I, що складається з десяти амінокислот. Подальша ферментативна реакція призводить до утворення поліпептиду гипертензина II, що складається з восьми амінокислот і має виражену судинозвужувальну дію. Надалі під впливом гипертензиназы, що міститься в різних тканинах (у тому числі й в нирках), відбувається розпад гипертензина II на неефективний комплекс амінокислот. Цей процес можна представити у вигляді схеми (за Ота Шик):
Гіпертензії II крім безпосереднього впливу на тонус артеріол підвищує секрецію альдостерону, що обумовлює затримку, натрію і рідини в організмі.
Механізми, за допомогою яких ренін-ангиотензинная система і альдостерон впливають на рівень артеріального тиску, різні: збільшення обсягу циркулюючої крові за рахунок рідкої її частини; зміна складу іонів у стінці артерій, набрякання, потовщення її і підвищення периферичного опору. Зміни електролітного обміну як в стінці судин, так і в цілісному організмі зумовлюють підвищення чутливості патологічно змінених артерій до судинозвужувальних імпульсів. Тривалі водно-електролітні порушення, в тому числі і в стінці артерій, що супроводжуються трофічними органічними змінами в них, що сприяє стабілізації артеріального тиску на постійно високому рівні (Н. А. Ратнер, 1968; Ф. М. Палеева, 1970).
При тяжкому перебігу гострого гломерулонефриту, що супроводжується високою артеріальною гіпертензією, іноді відзначаються короткочасні зміни в очному дні: неясні обриси диска зорового нерва, звуження і звивистість артеріол з феноменом перехрещення, крапкові крововиливи і білі дегенеративні вогнища в плямі. У патогенезі цих змін грають роль спазм і пошкодження судин сітківки, підвищення внутрішньочерепного тиску.
Іноді спостерігається підвищення венозного тиску, при цьому виникають тяжкі порушення кровообігу, розлади тканинного дихання.
Зміни серцево-судинної системи при гострому гломерулонефриті проявляються глухостью тонів, зазначається ніжний і непостійний систолічний шум або нечистий I тон над верхівкою серця, рідше - виражений і стійкий систолічний шум, що змушує виключати власне захворювання серця. Ці симптоми є наслідком набряклості міокарда і зменшення його скоротливої здатності, набряклості сосочкових м'язів, ураження вегетативного апарату серця, в деяких випадках наявності рідини в порожнині перикарда. Ритм серця зазвичай правильний, синусовий, і тільки в рідкісних випадках відзначається екстрасистолія, ритм галопу. У деяких хворих спостерігається задишка, ціаноз губ, біль в області серця, що пов'язано з можливою гіпоксією міокарда. Найбільш характерні зміни при електрокардіографічної дослідженні: низький вольтаж зубців Р, R і особливо Р(двуфазный, плоский або негативний), іноді уповільнення передсердно-шлуночкової провідності, подовження інтервалу Я - Q. Ці зміни є результатом порушеної проникності стінки капілярів, интерстициалыюго набряку міокарда та підшкірної клітковини. Наявність двуфазного або негативного зубця Т свідчить про глибоких дистрофічних змін в міокарді. У більш пізніх стадіях гломерулонефриту у генезі цих змін може грати роль гіпертрофія міокарда лівого шлуночка. Гістологічно в міофібрил серця виявляється мелкокапельная жирова інфільтрація і порушення поперечної нсчерченности. Патологічні зміни, виявлені на ЕКГ, оборотні і зазвичай зникають після ліквідації набряку та недостатності серця. Переважання в клініці гострого гломерулонефриту ознак ураження системи кровообігу відзначається рідко. При цьому виникають симптоми гострої недостатності кровообігу: задишка, ціаноз обличчя і кінцівок, кашель, розширення кордонів, порушення ритму серця, систолічний шум над верхівкою, гіпертензія, нерідко зміняється гіпотензією, наявність вологих хрипів в легенях, швидко наростаючий набряк, значне збільшення печінки.
У період високої активності гострого гломерулонефриту можна відзначити симптоми ураження органів травної системи (зниження апетиту, нудота, рідше блювання, біль у животі, рідкий стілець з невеликою кількістю слизу), що відзначається набагато частіше у дітей до 5 років. Виникнення нудоти і блювоти одні дослідники пов'язують з розвитком набряку мозку, інші - з розтягуванням капсули нирок або набряком стінок шлунка. Біль у животі, мабуть, виникає рефлекторно внаслідок гіперемії нирок і розтягування їх капсули. У розвитку диспепсичних явищ певну роль відводять азотемической і ацидотичною інтоксикації. Нефрогические варіанти гломерулонефриту нерідко супроводжуються збільшенням печінки (до 2 - 3 см) з пониженням її основних функцій, рідше - збільшенням селезінки.
Про втягнення в процес нервової системи свідчать часті скарги на головний біль і безсоння, млявість, нездужання і ослаблення процесів збудження і гальмування, вегетативні розлади, збочення теплорегуляційні рефлексу. Багато з цих розладів нервової системи є наслідком набряку мозку і короткочасних спазмів судин головного мозку.
Сечовий синдром. Одним з ранніх і частих симптомів гострого гломерулонефриту є олігурія. Вона проявляється майже одночасно з головним болем, болем у попереку і артеріальною гіпертензією. Діурез може зменшуватися до 80 - 100 мл/добу при дуже високої відносної щільності сечі (1030 - 1040 і більше). В окремих випадках настає короткочасна анурія. Олігурія та анурія - наслідок экстраренальной затримки рідини в організмі і почасти порушення фільтраційної функції клубочків ниркових тілець. Вона зникає на 4 - 6-й день після призначення постільного режиму. Біль у поперековій ділянці (симптом Пастернацького) виникає внаслідок гіперемії нирок і розтягування їх капсули. Явища дизурії (часті і хворобливі сечовипускання) при гострому гломерулонефриті рідкісні і нетривалі. Вони зустрічаються в основному у дітей раннього віку (до 3 - 5 років), а також при ускладненні гломерулонефриту пиелоциститом або цистит.
Частий симптом гострого гломерулонефриту - протеїнурія. За добу з сечею виділяється до 1 - 2 г білка і більше. Білок складається з альбуміновою і глобулінової фракцій, як і білок плазми крові. Проникнення білка в сечу обумовлено пошкодженням подоцитов, базальних мембран і ендотеліоцитів. Ступінь протеїнурії залежить від тяжкості ураження клубочків. Слабо виражена і легко оборотна протеїнурія спостерігається при ураженні переважно подоцитов; стійка, тривала і важко оборотна - при ураженні базальної мембрани та ендотеліоцитів.
В оцінці протеїнурії важливе значення надається її селективності, що характеризує в першу чергу ступінь ураження клубочків ниркових тілець і стан гломерулярної проникності для білка. Для гострого гломерулонефриту характерна висока ступінь селективності протеїнурії. При цьому наголошується селективна фільтрація переважно низькомолекулярних уропротеинов, коли через гломерулярный фільтр проходять білки з молекулярною масою до 100 ТОВ (в основному альбуміни). Такі показники селективної фільтрації зазвичай відповідають мінімальним і пролиферативно-мембранозному гломерулиту з тубулярної дистрофією. Практика показує, що при селективній протеїнурії ефективна гликокортикоидная терапія і можливий сприятливий результат захворювання До моменту одужання дитини білок в сечі зазвичай зникає.
Один з характерних і важливих діагностичних ознак гострого гломерулонефриту - гематурія. Мікрогематурія (від одиничних еритроцитів до 30 - 40 в полі зору) відзначається приблизно в 2 рази частіше, ніж макрогематурія. Переважають в основному вилужені еритроцити. Гематурія пояснюється проникненням еритроцитів шляхом діапедезу через пошкоджену стінку капілярів клубочка в результаті підвищеної проникності.
Нерідко при гострому гломерулонефриті відзначається лейкоцитурія. Інтенсивність її залежить від періоду хвороби та віку дитини (лейкоцитурія більш виражена в ранніх періодах захворювання у дітей молодшого віку). У середньому число лейкоцитів у сечі - не більше 20 - 30 в полі зору. Велика кількість лейкоцитів у сечі (піурія), дизуричні і диспепсичні явища свідчать про нашаруванні сечової інфекції (частіше пієлонефрит). В останні роки такі комбіновані форми патології нирок стали зустрічатися у дітей частіше. Лейкоцитурія, мабуть, обумовлена аутоімунними процесами в паренхімі нирок. Лейкоцити проникають в сечу в основному таким же чином, як і еритроцити.
Циліндрурія. В осаді сечі при гострому гломерулонефриті часто знаходять циліндри (8 - 12 в полі зору). Більш висока циліндрурія спостерігається при набряклих формах гломерулонефриту і масивної протеїнурії (до 3 - 5 г/добу). Переважають гіалінові і зернисті циліндри. При тяжкому перебігу захворювання виявляються також поодинокі епітеліальні та воскоподібні циліндри; іноді в сечі можуть з'являтися еритроцитарні і гемоглобиновые циліндри, дуже рідко - лейкоцитарні. Циліндри складаються з згорнувшихся білкових мас, переродженого епітелію канальців, рідше - з клітин крові.
Певне клінічне значення надають появі в сечі значної кількості епітелію канальця нефрона. Жирове переродження клітин епітелію виявляється частіше при тяжкому перебігу гострого гломерулонефриту. Переважання в клініці описаних вище синдромів визначає варіанти острою гломерулонефриту.
|


 Препарування апроксимальних і пришийкових порожнин молочних фронтальних зубів
Препарування апроксимальних і пришийкових порожнин молочних фронтальних зубів Гнійні захворювання шкіри і підшкірної клітковини
Гнійні захворювання шкіри і підшкірної клітковини Організаційна структура і завдання перинатальних центрів
Організаційна структура і завдання перинатальних центрів Пластична, або відновна хірургія
Пластична, або відновна хірургія Фолієва кислота при вагітності
Фолієва кислота при вагітності Обстеження хворих на туберкульоз
Обстеження хворих на туберкульоз Системний червоний вовчак: причини, симптоми, лікування
Системний червоний вовчак: причини, симптоми, лікування Кишкова непрохідність
Кишкова непрохідність Аномалії зубів у трансверсальному напрямку
Аномалії зубів у трансверсальному напрямку Плоскі бородавки - дрібниця, але неприємно
Плоскі бородавки - дрібниця, але неприємно Активне раннє виявлення захворювань
Активне раннє виявлення захворювань Епідеміологічні показники поширеності туберкульозу
Епідеміологічні показники поширеності туберкульозу Аденоїди у дітей: причини, ознаки, методи лікування
Аденоїди у дітей: причини, ознаки, методи лікування Переливання крові
Переливання крові Принципи променевої терапії
Принципи променевої терапії Лікувальні засоби невідкладної допомоги при гострій артеріальній гіпотензії, шоку, колапсі.
Лікувальні засоби невідкладної допомоги при гострій артеріальній гіпотензії, шоку, колапсі. Особливості аденоми простати
Особливості аденоми простати Ультрафіолетове опромінення крові
Ультрафіолетове опромінення крові