 |
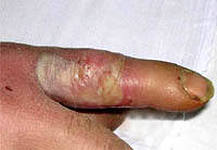
Панарицій. Лікування панарицію пальця |
Панарицій (лат. panaricium hormoega) - гостре запалення (серозне, гнійне, рідше гнильне) тканин пальця. Розвивається зазвичай при потраплянні збудників гнійної інфекції (частіше золотистого стафілокока в монокультурі або в асоціації з іншими мікробами) у тканині пальця при мікротравмах (уколи, садна, тріщини та ін). Рідше панарицій викликають грампозитивна і грамнегативна паличка, кишкова паличка, стрептокок, протей, а також збудники гнильної інфекції та анаеробна неклостридиальная мікрофлора. Майже у 75% випадків панарицію є гнійним ускладненням мікротравми на виробництві, приблизно в 10% - побутової мікротравми. Частіше панарицій локалізується на I, II, III пальцях правої кисті у осіб найбільш активного у трудовому відношенні віку (від 20 до 50 років).
Виникнення панариціїв сприяють численні місцеві фактори: забруднення шкіри рук, вплив на шкіру дратівливих речовин, її мацерація, систематичне зволоження, охолодження, вібрація, зумовлюють розлад мікроциркуляції і трофіки тканин, і порушення системи імунітету, обміну речовин, гіповітаміноз, ендокринні захворювання та ін Експериментально доведено, що багато хімічні речовини (негашене вапно, мінеральні масла та ін) і метали (мідь, цинк, хром, кобальт і ін) при попаданні на шкіру надають на неї токсичну дію, що сприяє проникненню збудників інфекції та виникнення панарицію.
Клінічна картина залежить від форми і стадії патологічного процесу, його локалізації і поширеності, вірулентності збудника; вона складається з сукупності місцевих ознак. Загальні прояви (підвищення температури тіла, нездужання, слабкість і ін) зазвичай виражені незначно.
Протягом гнійного запалення при панариціїв визначається особливостями анатомічної будови пальця: достаток на невеликому протязі функціонально важливих утворень (сухожиль, сухожильних піхв, судин, нервів, м'язів, суглобів), а також дольчатость підшкірної клітковини на долонній поверхні пальця. Наявність сполучнотканинних волокон, що з'єднують шкіру пальця з окістям фаланги, сприяє, з одного боку, відмежування запального процесу протягом пальця, з іншого - поширення його вглиб до окістю, сухожилля і суглоби. При прогресуванні процесу в гнійне запалення залучаються всі анатомічні утворення пальця.
Постійним місцевим ознакою панарицію є біль, зазвичай найбільш виражена у центрі гнійного вогнища, особливо при локалізації його на долонній поверхні пальця, де тканини щільні, малоподатливые і рясно забезпечені нервовими закінченнями. Інтенсивність болю залежить від стадії запального процесу; вона посилюється при русі пальця. Завжди спостерігаються місцеве підвищення температури і набряк, як правило, більш виражений на тильній поверхні пальця. Гіперемія шкіри зазвичай нерізко. Порушується функція пальця і кисті. Достовірною ознакою гнійного розплавлення служить флуктуація, яку рідко вдається визначити з-за глибокого розташування патологічного вогнища.
Найбільш широке поширення отримала анатомічна класифікація панариціїв, заснована на локалізації патологічного процесу в різних тканинах пальця: шкірний панариціїв, пароніхія (околоногтевой панарицій), піднігтьового, підшкірний, кістковий, суглобовий, сухожильний (гнійний тендовагініт II, III, IV пальців, гнійний тендоваганит I, V пальців, променевої та ліктьової тенобурсит), пандактилит. Як особливу форму гострого запалення тканин пальця виділяють лімфатичний панарицій - важке і небезпечне для життя захворювання.
При шкірному панариції гнійний вогнище локалізується між сосочкові шаром шкіри і епідермісом. Накопичується ексудат відшаровує епідерміс, в результаті чого утворюється міхур, наповнений серозним, гнійним або геморагічним вмістом і оточений вузьким запальним валиком. Біль спочатку не виражена, загальний стан не страждає. По мірі накопичення гною біль посилюється, стає постійною, пульсуючим. Навколо міхура з'являється гіперемія, приєднуються лимфангиит, регіонарний лімфаденіт.
При піднігтьовому панариції гнійне запалення локалізується під нігтьовою платівкою. Воно виникає при інфікуванні проникаючих під ніготь колотих ран, нагноєнні подногтевых гематом, впровадженні скалок або як ускладнення пароніхії. Обмеження гнійного вогнища неподатливой нігтьової платівкою обумовлює різкий пульсуючий біль, що підсилюється при натисненні на ніготь. Нігтьова пластинка піднята, через неї просвічує гній, при пальпації може відзначатися флуктуація. Часто подногтевому панарицію супроводжує лимфангиит.
При лімфатичному панариції запальний процес поширюється по лімфатичних судинах і оточуючих їх тканин. Місцеві прояви зазвичай не виражені (невеликий набряк і гіперемія шкіри в ділянці мікротравми пальця). Біль зазвичай незначна. В клінічній картині переважають загальні симптоми (нездужання, млявість, озноб). Температура тіла підвищується до 39-40°. Відзначаються виражена тахікардія, блідість шкіри, лейкоцитоз, збільшена ШОЕ. При значному зниженні реактивності організму захворювання може протікати як блискавичний сепсис.
Підшкірний панарицій характеризується запаленням підшкірної клітковини пальця і є найпоширенішою формою гнійного запалення пальців кисті. У 75-85% випадків локалізується на долонній поверхні нігтьових фаланг пальців кисті, де в підшкірній клітковині у вертикальному напрямку від сосочкового шару окістя проходить велика кількість фіброзних тяжів, які поділяють клітковину на своєрідні осередки. У зв'язку з цим гнійно-запальний процес поширюється вглиб тканин. Накопичується ексудат здавлює нервові закінчення, викликаючи сильний пульсуючий біль. Крім того, різке підвищення тиску в замкнутих клітинках викликає порушення мікроциркуляції, що призводить до некрозу підшкірної клітковини. На долонній поверхні середньої і основної фаланг пальців кисті підшкірна клітковина більш пухка і містить менше фіброзних тяжів, тому при локалізації патологічного процесу в цій області больовий синдром виражений менше і набряк часто поширюється на тильну поверхню. Біль є постійним симптомом підшкірного панарицію; вона поступово наростає і стає нестерпним, посилюється при опусканні кисті. Точка максимальної болючості при пальпації пуговчатий зондом відповідає розташуванню гнійного вогнища. Палець або уражена фаланга збільшується в об'ємі, шкіра напружена, гіперемована. При тяжкому перебігу захворювання хворий втрачає сну, виснажений, температура тіла підвищується до 38-39°, спостерігається озноб, приєднуються лимфангиит і регіонарний лімфаденіт. При пізньому або нераціональному лікуванні гнійне запалення поширюється на кістку, міжфаланговий суглоб, сухожильну піхву, а по рихлій клітковині міжпальцевих проміжків - на долоню і основні фаланги сусідніх пальців.
При кістковому панариції в гнійно-запальний процес втягується кісткова тканина фаланг пальців.По локалізації розрізняють кістковий панарицій нігтьової, середньої і основної фаланг. По етіології виділяють первинний кістковий панарицій, що виникає в результаті глибоких пошкоджень з впровадженням збудників інфекції в кістку; вторинний, причиною якого є поширення гнійного запалення з м'яких тканин пальця на кістку, і гематогенний. Некроз і гнійне розплавлення кістки обумовлює її дефект або утворення секвестрів. Найчастіше уражається кістка нігтьової фаланга, секвестрація якої може бути крайової, субтотальної і тотальної. Секвестрація при кістковому панариції нігтьової фаланги відбувається без утворення секвестральной коробки у зв'язку з тим, що репаративні процеси, що обумовлюють її формування, не встигають розвинутися.
Клінічна картина кісткового панарицію в ранній стадії не відрізняється від такої при підшкірному панариції, однак незабаром симптоми стають різко вираженими. При ураженні нігтьової фаланги палець набуває колбообразную форму; шкіра на ньому напружена, блискуча, зі згладженими лініями. Біль постійна, палець злегка зігнутий, руху в міжфалангових суглобах обмежені через біль. Загальний стан хворого може бути важким. З'являються головний біль, озноб, слабкість, температура тіла підвищується до 39-40°. В гнійний процес іноді залучаються прилеглі суглоби і сухожилля. При мимовільному розтині кісткового панарицію або неадекватному оперативному лікуванні панариціїв, після уявного нетривалого поліпшення (стихання болю, зменшення набряку) захворювання набуває хронічного перебігу: з'являються постійні тупі ниючі болі, що сформувалися свищів не припиняється виділення гною.
При суглобовому панариції в гнійно-запальний процес втягуються параартикулярні м'які тканини і капсула міжфалангових або п'ястково-фалангових суглобів. При прогресуванні деструкції процес поширюється на кісткову тканину суглобових кінців (кістково-суглобовий панарицій). Збудники інфекції можуть проникнути в суглоб гематогенним шляхом, однак частіше проникають через дрібні пошкодження на тилі суглобів, де капсула розташовується поверхнево під шкірою (первинний суглобовий панарицій), або шляхом переходу з оточуючих суглоб тканин при підшкірному, кістковому, сухожильном панариції (вторинний суглобовий панарицій). Область суглоба збільшується в об'ємі, і уражений палець набуває веретенообразную форму. Міжфалангові складки шкіри згладжуються. Гіперемія і набряк особливо чітко виражені на тильній поверхні суглоба. Біль постійна, різко посилюється при толчкообразном тиску по поздовжній осі пальця і рухах в суглобі. При пункції суглоба можна отримати невелику кількість мутної рідини. При кістково-суглобовому панариції уражаються суглобові хрящі, настає деструкція кісткової тканини, руйнуються бічні зв'язки, виникає патологічна рухливість аж до підвивиху або вивиху в суглобі, відчувається крепітація при русі. Іноді настає мимовільне розтин суглоба, частіше на тильній поверхні утворюється нориця з гнійним виділенням і патологічними грануляціями. При цьому тимчасово поліпшується загальний стан хворого, знижується температура тіла, зменшується набряк, стихає біль. Однак одужання не відбувається, триває деструкція суглобових поверхонь, що в подальшому, як правило, призводить до анкілозу.
Сухожильний панарицій (гнійний тендовагініт) - гнійне запалення сухожильного піхви і сухожилля. Зазвичай сухожилля втягується в патологічний процес вдруге. При пошкодженні сухожильного піхви (рани, мікротравми) збудники інфекції проникають у порожнину останнього, що обумовлює його запалення. Тиск ексудату, швидко накопичується в обмеженому замкнутому просторі сухожильного піхви підвищується, що веде до порушення кровообігу в сухожиллі через здавлення його брижі (мезотенона). Протягом 48-72 год відбувається некроз сухожилля. Рання ознака ураження сухожилля, що виявляються під час операції, - відсутність характерного блиску. Некротазированное сухожилля стає матовим, набряклим, сіро-зеленого забарвлення, розволокнюючу. При гнійному тендовагініті II-IV пальців внаслідок розплавлювання сухожильного піхви можливий прорив гною в фасциально-клітковинні простори долоні з розвитком комиссуральных флегмон, флегмони серединного долонно простору кисті та ін. При сухожильном панариції I і V пальців гнійний процес поширюється по ходу сухожильного піхви на долоню в променеву та ліктьову суглобові сумки з розвитком відповідного тенобурсіта. Іноді гнійний процес поширюється проксимально в простір Пирогова - Пароны, розташована на передній поверхні передпліччя над променезап'ясткових суглобів між сухожиллями глибоких згиначів пальців і квадратним пронатором. Можливо поширення гною з променевої синовіальної сумки в ліктьову і навпаки з розвитком U-образної (перехресного) флегмони кисті. Захворювання починається гостро з різких болів в області ураженого пальця. Відзначається набряк всього пальця, більш виражений на тильній поверхні. Палець знаходиться у вимушеному напівзігнутому положенні, спроба розгинання пальця викликає болісну біль. При дослідженні пуговчатий зондом найбільша визначається болючість в проекції сухожильного піхви на долонній поверхні. Важкий загальний стан хворого різко погіршується при переході процесу на кисть і передпліччя, коли виникає U-подібна (перехресна) флегмона кисті (див. Кисть). При несвоєчасному хірургічному втручанні настає некроз сухожилля на великому протязі. На долонній поверхні пальця утворюються гнійні нориці, через які тривалий час відторгаються ділянки секвестрированного сухожилля. Згинальна функція пальця втрачається.
Пандактиліт - прогресуюче гнійне запалення всіх тканин пальця, в т.ч. сухожиль, кісток і суглобів. Нерідко виникає при нераціональному лікуванні легких форм панарицію (кісткового, суглобового, сухожильного), часто розвивається при супутньому цукровому діабеті. Палець різко збільшується в об'ємі, стає набряклим, напруженим, деформується; шкіра набуває цианотично-багровий відтінок, блищить. Формуються нориці, через яку виділяється гній, відторгнення некротизованих клітковина, сухожилля. Часто спостерігається бічна патологічна рухомість і крепітація в міжфалангових суглобах. Після мимовільного розкриття свищів загальний стан хворого дещо поліпшується, але одужання не настає. При несвоєчасному та неправильному лікуванні в гнійно-запальний процес втягується кисть і навіть променевозап'ястний суглоб і передпліччя.
Діагноз панарицій встановлюють на підставі скарг, даних анамнезу, огляду рентгенологічного та інших методів дослідження (термографії, трансиллюминации та ін). Важливе значення для визначення локалізації гнійного вогнища має пальпація пуговчатий зондом. Для кожного виду панариціїв характерна певна зона максимальної болючості.Шкірний, околоногтевой і піднігтьового панарицій діагностують на підставі характерного розташування гнійного вогнища. Поширення патологічного процесу на підшкірну клітковину при підшкірному панариції нерідко вдається виявити лише під час операції. Діагноз сухожильного і суглобового панарицію підтверджують операції за зовнішнім виглядом сухожиль і суглобових поверхонь, станом навколишніх тканин (підшкірна клітковина, хрящову поверхню, кістка).
Рентгенодіагностика панариціїв здійснюється методом рентгенографії в двох взаємно перпендикулярних проекціях. Кращі безэкранная рентгенографія м'яким випромінюванням, рентгенографії з прямим збільшенням зображені, электрорентгенография. При кістковому панариції тільки до кінця першого тижня хвороби на рентгенограмах відзначається нерівномірне просвітлення - остеопороз ураженої частини фаланги. У разі прогресування запального процесу виявляють деструкцію кістки аж до повного руйнування фаланги. Після стихання запалення обриси і структура фаланги відновлюються через 3-5 тижнів. При кістковому панариції, ускладненого гнійним артритом, на рентгенограмах крім остеопорозу спостерігається прогресуюче звуження суглобової порожнини (внаслідок хондролиза суглобових хрящів), нерівність і нечіткість контурів суглобових кінців. При активно і довгостроково поточному кістковому або суглобовому Л. можливо просвітлення всіх суміжних кісток кисті (головним чином суглобових кінців кісток), тобто регіонарний остеопороз.
Диференціальний діагноз грунтується на особливостях клінічних проявів як окремих видів панарицію, так і інших захворювань з локалізацією патологічного процесу на пальці. Ураження пальців можливо при рожисте запаленні, эризипелоиде, туберкульоз, актиномікоз, сибірки, сифілісі та ін. Роже властива різко відмежована гіперемія шкіри, наявність чіткого валика інфільтрації на межі зі здоровою шкірою, болючість по периферії патологічного вогнища, що не характерно для будь-якої форми При панариції эризипелоиде на тилі пальця зазвичай є болюча, супроводжується сверблячкою, рожево-червоного кольору припухлість, чітко відмежована від незміненої шкіри. Діагностика фурункула і карбункула зазвичай не складна. Фурункул виникає тільки на тильній поверхні середньої і основної фаланг пальця, де є волосяні фолікули. Туберкульоз, актіномікоз, сифіліс пальців зустрічаються вкрай рідко, характеризуються тривалим перебігом, відсутністю вираженого больового синдрому і наявністю специфічних змін в тканинах, що виявляються при морфологічному дослідженні. Слід пам'ятати, що на будь-якому відкритому ділянці тіла може виникнути сибиреязвенный карбункул (див. Сибірська виразка), який являє собою невелике піднесення з пустули, розташоване в центрі помірного набряку тканин. В короткі строки на місці пустули виникає некроз епідермісу з формуванням в центрі темного вугільного кольору вдавленого струпа. Наявність такого струпа є патогномонічним для сибірської виразки. Уточнення діагнозу нерідко представляє великі труднощі; потрібні спеціальні дослідження (бактеріологічне, серологічне та ін).
Лікування хворого панарицієм повинен проводити високо кваліфікований лікар-хірург. Операції при важких і ускладнених формах Л. слід виконувати в умовах хірургічного відділення. Лікування в амбулаторно-поліклінічних умовах проводиться тільки при поверхневому розташуванні гнійного вогнища (шкірний Л., пароніхія, підшкірний Л., піднігтьового панарицій). При необхідності повторних операцій хворий повинен бути госпіталізований у відділення гнійної хірургічної інфекції. Консервативне лікування можливо лише в початковій (серозно-інфільтративній) стадії Л. Широко застосовують місцеву гіпотермію, напівспиртовий пов'язки, сольові та содові ванночки, УВЧ-терапію, ультразвук, електрофорез лікарських речовин, рентгенотерапію. Ефективні антибіотики і протеолітичні ферменти. Велику роль відіграє імунотерапія (стафілококовий анатоксин, антистафілококовий гамма-глобулін, гипериммунная антистафілококовий плазма та ін). Перехід серозно-інфільтративній стадії запалення в гнійну є абсолютним показанням до термінової операції.
Оперативний доступ при панариції повинен забезпечувати можливість проведення адекватної некректомія, бути мінімально травматичним, щадити «робочі» поверхні пальців для запобігання порушень тактильної чутливості, утворення рубцевих контрактур. Вибір доступу залежить від локалізації гнійного вогнища. Оптимальними є среднелатеральные розрізи на фалангах пальців. Операція полягає в розтині гнійного вогнища, висічення нежиттєздатних тканин, адекватному дренуванні післяопераційної рани. При локалізації гнійного вогнища на нігтьової і середньої фаланзі застосовують анестезію за Оберегу - Лукашевичем, при поширенні гнійного процесу на основну фалангу - проводниково-инфильтрационную анестезію межпястных проміжків по Усольцевой. Іноді застосовують інші види анестезії (внутрішньовенну регионарную, внутрикостную, провідникову на рівні променево-зап'ясткового суглоба) або загальну анестезію. Для знекровлення операційного поля необхідно накладення джгута на основу пальця або на передпліччі. Операцію завершують дренуванням ран смужками рукавичкової гуми або микроирригаторами. Після радикальної некректомія і дренування рани микроирригаторами допустимо накладання первинних швів на рану, що скорочує терміни лікування. В післяопераційному періоді обов'язкові іммобілізація пальця і кисті у функціональному положенні, антибіотикотерапія.
Лікування шкірного панарицію полягає в повному видаленні отслоившегося епідермісу і скупчення під ним гною; знеболювання не потрібно. Після обробки пальця розчином антисептика (наприклад, хлоргексидину) відшарувалася епідерміс ретельно січуть гострими ножицями, рану обробляють 3% розчином перекису водню і накладають пов'язку з антисептиками. Перед накладенням пов'язки необхідно ретельно досліджувати поверхню рани, бо іноді на ній можна виявити свіщевої хід, що веде вглиб, в підшкірну клітковину, де розташовується основний гнійний вогнище. У цьому випадку скупчення гною під епідермісом є результатом його спонтанного прориву через дерму з глубжележащих тканин - так званий панарицій типу запонки. Лікування його аналогічно лікуванню підшкірного панарицію Для профілактики рецидиву шкірного панарицію застосовують лазерне та УФ-опромінення. Непрацездатність хворого в середньому 3-4 дні.
Лікування нігтьового панариція хірургічне. При крайовому подногтевом розташуванні гною після анестезії за Оберегу - Лукашевичем нігтьову пластинку січуть над вогнищем у вигляді клину. При обмеженому і центрально розташованому гнійному вогнищі показана трепанація нігтьової пластинки або часткова резекція її проксимальних відділів. Всю нігтьову пластинку зазвичай видаляють тільки при повній її відшарування. Середній термін непрацездатності 5 днів.
При лімфатичному панариції необхідна госпіталізація хворого, іммобілізація ураженої кінцівки, внутрішньовенне введення антибіотиків широкого спектру дії у великих дозах. Після того, як купіруються загальні симптоми і сформується некротичний осередок, виробляють його хірургічну санацію.
Лікування підшкірного панарицію хірургічне. Лише в самій початковій стадії може виявитися ефективним консервативне лікування (антибіотики, спиртові пов'язки, УВЧ-терапія, лазерна терапія та ін), можливості якого не слід перебільшувати. Відсутність ефекту від консервативної терапії є показанням до операції. Якщо хворий звертається до лікаря після безсонної ночі з-за болю в пальці, показано термінове оперативне втручання, оскільки зазначена симптоматика свідчить, що гнійний вогнище вже сформувався і безперспективне консервативне лікування. При локалізації гнійного вогнища на нігтьової фаланзі найбільш раціональним є односторонній клюшкообразный (напівовальний) розріз, який забезпечує хороший доступ і не порушує функцію пальця. Застосовувалися раніше доступи (овальний, хрестоподібний, поздовжній по долонній поверхні пальця та ін) в подальшому призводять до утворення болючих грубих втягнутих рубців, деформації нігтьової фаланги, порушення тактильної чутливості. На середній і основній фалангах оптимальними є медиолатеральные розрізи по бічних поверхнях фаланг пальців. Допустимо застосування долонно-бічних (антеролатеральных) доступів. Ретельно січуть некротизовані тканини, рану дренують гумовими смужками, поліхлорвініловими трубками або гумовим окончатым дренажем, накладають пов'язку з гідрофільними мазями (левосин та ін), протеолітичними ферментами та ін Ефективність дренування рани може підвищуватися активною аспірацією з допомогою спеціальних пристроїв, а також тривалим промиванням розчинами дегмина, діоксидину, дегмицида, фурагіну і ін. Застосування вакуумного або так званого проточно-промивного дренування дозволяє розширити показання до накладання первинного шва після радикального висічення некротизованих тканин.
За умови ранньої операції, радикального висічення нежиттєздатних тканин, застосування комплексу сучасних засобів і методів (лазерна терапія, вплив ультразвуком, первинний шов і ін) середні терміни непрацездатності вдається скоротити до 10-12 днів.
Лікування кісткового панарицію полягає в ретельному видаленні гнійно-некротичних м'яких тканин і нежиттєздатних фрагментів кісткової фаланги пальця. Доступ здійснюють такими ж розрізами, як при підшкірному панариції, однак при цьому враховують наявність свищів. Втручання на кістці повинно бути радикальним і в той же час економним. Необхідно особливо дбайливо ставитися до проксимального эпифизу кінцевої фаланги, за рахунок якого відбувається регенерація кістки. Некротизовані ділянки вискоблюють гострої кісткової ложечкою. Не рекомендується скусывание кістки кусачками, тому що при цьому відбувається її розчавлення, що може сприяти поширенню інфекції. Можлива резекція кістки алмазним диском бормашини. Застосування антибіотиків, протеолітичних ферментів, накладення первинного шва дозволяє скоротити терміни непрацездатності до 10-18 днів.
Лікування суглобового панарицію в ранній стадії полягає в пункції суглоба, введенні в нього антибіотиків, використання лазерної терапії. У разі відсутності ефекту після 3-4 пункцій роблять операцію: розкривають суглоб двома тильно-бічними розрізами, промивають його антисептичними розчинами, видаляють некротизовані тканини. При гнійному розплавлюванні хрящів та костей їх резецирують в межах життєздатних тканин. Лікування кістково-суглобового панарицію, що є ускладненням кісткового або сухожильного панарицію, найчастіше закінчується ампутацією пальця. Середні терміни непрацездатності 19-20 днів.
Лікування сухожильного панарицію в перші години може бути консервативним (пункція сухожильного піхви, евакуація ексудату, введення антибіотиків, лазерна терапія та ін), при неефективності якого показана операція. Для розкриття сухожильного піхви застосовують одно - або двосторонні среднелатеральные розрізи на середній і основних фалангах, для розкриття сліпого кінця» сухожильних піхв II, III або IV пальця - поздовжній або дугоподібний розріз. Після розтину сухожильного піхви його промивають через поліхлорвініловий катетер розчином антисептика. Операцію завершують катетеризацією сухожильного піхви на всьому протязі микроирригатором для промивання в післяопераційному періоді і введення антибіотиків. Для видалення некротизованного сухожилля згинача пальця допустимо використання зигзагоподібного розрізу по долонній поверхні, що дозволяє провести повноцінну ревізію сухожилля. Середні терміни непрацездатності в залежності від ступеня ураження 10-25 днів.
Лікування пандактилита хірургічне і полягає в висічення всіх нежиттєздатних тканин з використанням лазерного скальпеля, застосування абактериальной керованої середовища та інших сучасних засобів фізичної антисептики. У зв'язку з тяжкістю патоморфологічних змін операція часто закінчується ампутацією або экзартикуляцией пальця. У тих випадках, коли палець вдається зберегти, внаслідок значного руйнування кістки і міжфалангових суглобів, некрозу сухожиль виникає деформація пальця і порушується його функція. Палець фіксується в зігнутому або випрямленому положенні, шкіра його рубцево змінюється, стає хворобливою, різко підвищується чутливість до температурних коливань навколишнього середовища. Нефункціонуючий палець заважає в роботі і хворі нерідко наполягають на його ампутації. Середні терміни непрацездатності 25-30 днів.
Повноцінне відновлення функції пальця і кисті має важливе значення для соціальної і трудової реабілітації хворих панарицием Тривала іммобілізація, грубі послеоперационжые рубці після нераціональних розрізів, рубцювання по ходу сухожилля і в суглобах призводять до тугоподвижности пальців, порушення їх функції. Тому на всіх етапах лікування виключно важливе значення має попередження контрактур пальців. Раціональна іммобілізація пальців і кисті (у функціонально вигідному положенні), використання знімною лонгет, раннє застосування спеціального комплексу ЛФК, фізіотерапевтичних засобів і трудотерапії скорочують терміни лікування, сприяють поліпшенню функціональних результатів, відновлення працездатності хворих. Важливо пам'ятати, що у осіб деяких спеціальностей (музикант, хірург та ін) контрактура пальців може з'явитися причиною втрати професії. В процесі реабілітації, в т.ч. при сприятливому прогнозі, необхідно широко застосовувати раціональне працевлаштування хворих, створювати умови для трудової адаптації з урахуванням ступеня втрати функцій пальців і кисті, стійкості та оборотності порушень.
Прогноз значною мірою залежить від своєчасності та радикальності хірургічного лікування. Рання операція, як правило, забезпечує швидке одужання з хорошими функціональними результатами. При кістковому, суглобовому, сухожильном панариції, пандактилите виникає небезпека незворотної втрати функції пальця.
Профілактика. Провідну роль у профілактиці панариціїв відіграє попередження мікротравм та їх гнійно-запальних ускладнень. Важливе значення мають підвищення санітарної культури населення, поліпшення умов праці і побуту, вдосконалення техніки безпеки на виробництві (догляд за шкірою рук, захисні рукавиці, автоматизація виробництва та ін). Зменшення числа хворих панарициемспособствует обробка мікропошкоджень рук на виробництві та в побуті 5% спиртовим розчином йоду, быстрополимеризующимися багатокомпонентними антисептичними засобами типу «фуропласт» та ін.
|


 Аномалії прикусу у вертикальному напрямку
Аномалії прикусу у вертикальному напрямку Карієс
Карієс Стерилізація інструментів
Стерилізація інструментів Фактори ризику захворювання на туберкульоз
Фактори ризику захворювання на туберкульоз Ускладнення при інгаляційному наркозі
Ускладнення при інгаляційному наркозі Лікування цукрового діабету : інсулінотерапія, дієта, самоконтроль
Лікування цукрового діабету : інсулінотерапія, дієта, самоконтроль Видалення бородавок рідким азотом
Видалення бородавок рідким азотом Гнійний перикардит
Гнійний перикардит Гіпоплазія матки: симптоми і лікування
Гіпоплазія матки: симптоми і лікування Техніка проведення первинної реанімації новонароджених
Техніка проведення первинної реанімації новонароджених Зовнішнє застосування лікарських засобів
Зовнішнє застосування лікарських засобів Перинатальна педіатрія
Перинатальна педіатрія Забиття мозку
Забиття мозку Захворювання зубів і щелеп
Захворювання зубів і щелеп Ультрафіолетове опромінення крові
Ультрафіолетове опромінення крові Показання і протипоказання до хіміотерапії
Показання і протипоказання до хіміотерапії Гінекомастія: причини, симптоми, лікування
Гінекомастія: причини, симптоми, лікування Блефарит: причини, симптоми, типи
Блефарит: причини, симптоми, типи